Die Plaque-Psoriasis (Schuppenflechte)
Inhaltsverzeichnis:
1. Was ist Schuppenflechte (Psoriasis)?
Die Schuppenflechte (Plaque-Psoriasis) ist eine systemische, chronisch-entzündliche Erkrankung, die hauptsächlich Manifestationen an der Haut zeigt.1 Die Hautveränderungen (Plaques) können nur an einigen Stellen auftreten oder den ganzen Körper betreffen. Sie sind meist symmetrisch, scharf begrenzt, und sind mit weißen oder silbernen Schuppen bedeckt. Die Patient:innen leiden zudem unter Juckreiz, Stechen und Schmerzen.2
2. Psoriasis in Zahlen: Wer bekommt Schuppenflechte?
Die Schuppenflechte zählt zu den häufigsten Hauterkrankungen. Weltweit sind etwa 60 Millionen Menschen betroffen3, in Deutschland leben etwa zwei Millionen Psoriasis-Patient:innen.4
Männer und Frauen erkranken ähnlich häufig.2 Die Psoriasis wird in einen Frühtyp (Typ-I-Psoriasis) und einen Spättyp (Typ-II-Psoriasis) eingeteilt.
Während Betroffene mit Frühtyp vor allem zwischen der zweiten und dritten Lebensdekade erkranken, zeigt sich die Krankheit bei Psoriasis-Patient:innen mit Spättyp erst in der fünften bis sechsten Lebensdekade.5
3. Welche Symptome verursacht die Plaque-Psoriasis?
Bei Plaque-Psoriasis verdickt und verhornt die Oberhaut (Epidermis) und es bilden sich gerötete, erhabene und schuppige Läsionen an der Hautoberfläche (Plaques) als Folge der unkontrollierten Teilung von Keratinozyten. Dies beeinträchtigt die Barrierefunktion der Haut. Die Plaques können überall am Körper auftreten.6 Besonders häufig betroffen sind die Kopfhaut und der Bereich hinter den Ohren, die Streckseiten der Unterarme und Unterschenkel (bes. Ellbogen und Knie), Rumpf, Gesicht, Handflächen, Sohlen und Nägel.2
Typische Symptome bei der Plaque-Psoriasis sind:2

Schuppung der Haut und/oder Kopfhaut ist ein typisches Symptom der Plaque-Psoriasis

Ein typisches Symptom der Plaque-Psoriasis ist die Schwellung der Haut

Juckreiz ist ein typisches Symptom der Plaque-Psoriasis

Brennen der Haut gehört zu den typischen Symptomen der Plaque-Psoriasis

Gerötete Haut ist ein typisches Symptom der Plaque-Psoriasis

Ein typisches Symptom der Plaque-Psoriasis ist die Blutung der Haut
Die Prävalenz der Nagelbeteiligung (Nagelpsoriasis) bei allen Psoriasis-Patient:innen mit unterschiedlichen Psoriasis-Formen liegt zwischen 4,2 und 69 %.2 Veränderungen der Nägel können zusammen mit dem Befall der Haut oder auch alleine auftreten und das einzige Symptom der Psoriasis sein. Die Nagelpsoriasis kann neben ästhetischen Einschränkungen zu Funktionseinschränkungen der Hände führen.2
Betroffene sind durch eine Psoriasis häufig stark in ihrer Lebensqualität beeinträchtigt.2 Oft leiden sie unter Brennen und Jucken der Plaques.2 Sind erkrankte Hautpartien für andere sichtbar, fühlen sich viele Patient:innen stigmatisiert und stark belastet.2 Die Erkrankung kann Betroffene physisch und auch mental ähnlich stark beeinträchtigen wie z. B. koronare Herzkrankheiten, maligne Erkrankungen oder Diabetes mellitus.7
Die Ergebnisse von Forsa-Umfragen in der deutschen Bevölkerung zeigen: In vielen Fällen waren die Befragten gegenüber Psoriasis-Patient:innen voreingenommen. Oftmals ist die Erkrankung noch nicht als solche akzeptiert. So würden zum Beispiel 27 % der Befragten keine Partnerschaft mit Betroffenen eingehen und 23 % der Befragten nicht mit Betroffenen ins Schwimmbad gehen.8 Die Lebensqualität ist bei etwa einem Drittel der Psoriasis-Patient:innen stark beeinträchtigt.9
4. Wodurch wird eine Psoriasis ausgelöst?
Die Ursache der Psoriasis ist ungeklärt, es gibt allerdings Hinweise auf eine genetische Veranlagung.10 So geht man heute davon aus, dass ein Kind mit einem erkrankten Elternteil mit einer Wahrscheinlichkeit von 16 % ebenfalls erkrankt. Leiden beide Eltern an Schuppenflechte, steigt das Risiko auf ca. 50 %.11
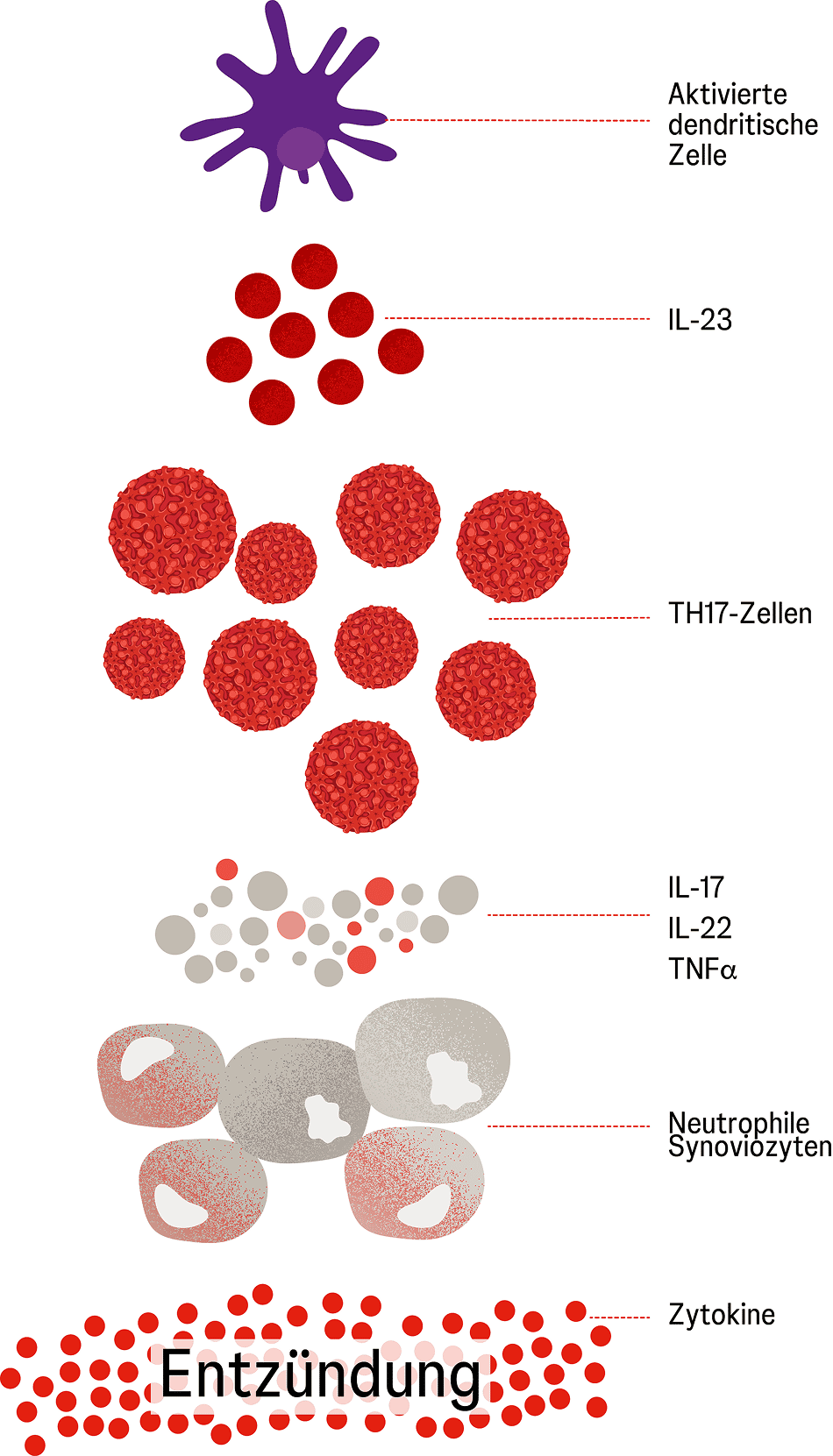
Die Rolle des Immunsystems ist derzeit ein Hauptschwerpunkt der Forschung.2 Demnach nimmt die Interleukin (IL)-23/T17-Helferzellen (TH17)-Achse offenbar eine zentrale Rolle ein.12 Für die psoriatische Entzündung scheint IL-23 das entscheidende Zytokin im Immunsystem zu sein, das die Vermehrung und das Überleben der pathogenen TH17-Zellen reguliert.12 Sowohl IL-23 als auch TH17-Zellen sind in psoriatischen Plaques im Vergleich zu gesunder Haut vermehrt zu finden.13
IL-23 wird vor allem von dendritischen Zellen und Makrophagen produziert und bindet an den IL-23-Rezeptor der TH17-Zellen. Dadurch stimuliert es das Überleben und die vermehrte Teilung (Proliferation) der TH17-Zellen. Diese bilden daraufhin verschiedene weitere Zytokine, wie IL-17, IL-22 und TNF-α. Diese Effektorzytokine wirken auf die Keratinozyten ein und führen zu einer übermäßigen Teilung der Keratinozyten (pathologische Hyperproliferation) (Abbildung). In der Folge kommt es zur Bildung von Plaques, dem klinisch typischen Bild der Plaque-Psoriasis.12
Zahlreiche äußere und innere Triggerfaktoren können einen Schub der Psoriasis auslösen, z. B. leichte Verletzungen, Sonnenbrand, Infektionen, Arzneimittel oder psychische Belastungen und Stress.2
5. Welche Psoriasis-Formen gibt es?
Abhängig von der Art der Hautveränderungen, dem Erscheinungsort, dem Alter bei Erkrankungsbeginn und dem Krankheitsverlauf wird die Schuppenflechte in mehrere Formen unterteilt:2
Plaque-Psoriasis (Psoriasis vulgaris)
- Die häufigste Art der Schuppenflechte, betrifft zwischen 58 % und 97 % aller Patient:innen.2
- Entzündlich-rote, scharf abgegrenzte, erhabene, trockene Plaques verschiedener Größe, zumeist bedeckt mit silbrigen oder weißen Schuppen.2
- Befällt die Kopfhaut und den Bereich hinter den Ohren, die Streckseiten der Unterarme und Unterschenkel (bes. Ellbogen und Knie), Rumpf, Gesicht, Handflächen, Sohlen und Nägel.2
Psoriasis der Körperfalten
- Betrifft zwischen 12 % und 26 % aller Psoriasisfälle.2
- Tiefrote oder weiße, flache, scharf abgegrenzte, feuchte Flecken oder Plaques, zumeist keine Schuppen.2
- Befällt fast ausschließlich beugbare Körperstellen – Achselhöhlen, Ellenbeugen, Falten unter der Brust, Nabel, Leisten, Genitalbereich, Gesäßspalte, Kniekehlen und andere Körperfalten.2
Psoriasis guttata
- Betrifft zwischen 0,6 % und 20 % der auf Psoriasis diagnostizierten Personen und tritt zumeist in der Kindheit und Jugend auf.2
- Rötliche, tropfenförmige Papeln und Plaques, hauptsächlich an Rumpf, Armen und Beinen.2
- Der Beginn der Erkrankung ist mit einer Infektion der oberen Atemwege durch Streptokokken und vorausgehenden Hautsymptomen verbunden.2
Psoriasis pustulosa
- Betrifft zwischen 1,1 % und 12 % aller Psoriasisfälle.2
- Verschmelzende Pusteln, mit nicht-infektiösem Eiter gefüllt.2
- Befällt entweder kleine Gebiete wie die Handflächen, Fingerspitzen, Nägel und Fußsohlen oder kann nach einem Auslöser in einer einzigen Episode auf der ganzen Körperoberfläche auftreten.2
Psoriasis erythrodermica
- Betrifft zwischen 0,4 % und 7 % aller Psoriasisfälle.2
- Starke gerötete Haut und Abschuppung eines Großteils der Körperoberfläche.2
- Die schwerste Art der Erkrankung, potenziell lebensbedrohlich, da sie Hypothermie, Hypoalbuminamie und hyperzirkulatorische Herzinsuffizienz zur Folge haben kann.2
6. Mit welchen weiteren Erkrankungen kann die Plaque-Psoriasis einhergehen?
Mit den Hauterscheinungen bei Schuppenflechte gehen häufig systemische Entzündungsreaktionen einher. So können zahlreiche Begleiterkrankungen entstehen.
Etwa 30 % der Psoriasis-Patient:innen erkranken zusätzlich zu ihren Hauterscheinungen an einer Psoriasis-Arthritis, bei der es zu einer Entzündung der Gelenke kommt.15 Auch Übergewicht, Diabetes mellitus, Bluthochdruck bzw. Fettstoffwechselstörungen und in der Folge ein erhöhtes kardiovaskuläres Risiko wurden bei Psoriasis-Patient:innen häufiger beobachtet als in der Normalbevölkerung.16 Das Risiko für rheumatoide Arthritis, Morbus Crohn, Depressionen bzw. Angststörungen ist bei Plaque-Psoriasis ebenfalls erhöht.17,18 Wichtig für die Betroffenen ist daher ein ganzheitliches Behandlungskonzept. Neben der medikamentösen Therapie können Patient:innen davon profitieren, wenn psychosoziale Probleme und Begleiterkrankungen in der Behandlung mitberücksichtigt werden und sie lernen, Triggerfaktoren für einen Schub zu vermeiden. Darüber hinaus sollte auf einen gesunden Lebensstil mit ausreichend Bewegung und gesunder Ernährung geachtet werden.
7. Wie lässt sich die Diagnose Psoriasis genau stellen?
Die Diagnose der Psoriasis basiert vor allem auf dem klinischen Erscheinungsbild der Läsionen. So kann beispielsweise das Auspitz-Phänomen wegweisend sein: Werden Schuppen psoriatischer Plaques entfernt, kommt es zu punktförmigen Blutungen. Auch Hautveränderungen an den typischen Prädilektionsstellen sowie die Beteiligung der Nägel lassen auf eine Psoriasis schließen. Gelegentlich kann es schwierig sein, eine Schuppenflechte von einem nummulären Ekzem, Tinea corporis, großherdiger Parapsoriasis en plaques, Mycosis fungoides oder einem kutanen Lupus zu unterscheiden. Bei Psoriasis guttata ist Pityriasis rosea oder ein Sekundärstadium der Syphilis eine wichtige Differentialdiagnose. Bei intertriginöser Lokalisation müssen Intertrigo und Candidiasis in Betracht gezogen werden. In manchen Fällen ist die histologische Beurteilung von Biopsien der Hautläsionen zur Diagnosestellung nötig.24
Der Schweregrad der Psoriasis wird häufig mit dem sogenannten PASI-Score (Psoriasis Area and Severity Index) ermittelt. Er beschreibt die Dicke, Schuppung und Rötung der psoriatischen Läsionen. Zudem berücksichtigt er das Ausmaß der Hautsymptome auf der betroffenen Körperoberfläche an Kopf, Rumpf, Armen und Beinen. Bei maximaler Schwere der Psoriasis kann der PASI einen Wert von 72 erreichen. Um die Wirksamkeit einer Behandlung zu beurteilen, wird heute in vielen klinischen Studien das PASI 90-Ansprechen herangezogen.
Eine Psoriasis-Therapie gilt demnach erst dann als „erfolgreich“, wenn eine Verbesserung um mindestens 90 % des Ausgangswertes erreicht wurde.19 Der PASI-Wert gibt keine direkte Auskunft über die psychische Belastung. Die Lebensqualität von Psoriasis-Patient:innen kann z. B. mit dem Patientenfragebogen DLQI (Dermatology Life Quality Index) erfasst werden. Auskunft über den Anteil der betroffenen Körperfläche bei Psoriasis gibt der BSA (Body Surface Area)-Wert.20
8. Welche Schweregrade der Plaque-Psoriasis gibt es?
Als Folge neuer Erkenntnisse zur Pathogenese der Schuppenflechte im vergangenen Jahrzehnt hat sich das Therapiespektrum deutlich erweitert. Neben individuellen Faktoren richtet sich die Auswahl der Behandlungsoptionen bei Plaque-Psoriasis vor allem nach dem Schweregrad der Krankheit.20
Schweregrade entsprechend der S3-Leitlinie:20
Leichte Psoriasis
- Körperflächenbefall gemäß BSA ≤ 10 %, Schweregrad gemäß PASI-Score ≤ 10 und Einschränkung der Lebensqualität entsprechend DLQI ≤ 10
Mittelschwere bis schwere Psoriasis
- BSA > 10 % oder PASI > 10 Punkte und DLQI > 10
- Unabhängig von weiteren Parametern bei Vorliegen von:
- ausgeprägter Erkrankung von sichtbaren Arealen
- ausgeprägter Erkrankung der Kopfhaut
- Erkrankung des Genitalbereichs
- Erkrankung der Handflächen und Fußsohlen
- Onycholyse oder Onychodystrophie von mindestens zwei Fingernägeln
- Jucken und damit einhergehendes Kratzen
- Vorliegen therapieresistenter Plaques
9. Wie sehen Behandlung und Therapie bei Psoriasis aus?
Die Behandlung der Psoriasis richtet sich nach Schweregrad und individuellen Faktoren der Patient:innen. Sie orientiert sich an evidenzbasierten Empfehlungen.20
Therapie entsprechend S3-Leitlinie20
- Bei leichter Psoriasis wird gemäß S3-Leitlinie zur Therapie der Psoriasis vulgaris mit topischer Therapie, z.B. Kortikoide, Laser, Teer, Vitamin D3-Analoga, behandelt.
- Liegt eine mittelschwere bis schwere Form der Krankheit vor, werden in der Erstlinientherapie die Phototherapie (Bestrahlung mit UV-Licht) und konventionelle systemische Behandlungsoptionen eingesetzt. Wenn Phototherapie und konventionelle systemische Therapien keinen ausreichenden Behandlungserfolg erwarten lassen**, kontraindiziert sind oder bei deren Anwendung ein unzureichender Therapieerfolg bzw. eine Unverträglichkeit vorliegen, kann eine Therapie mit Biologika, z.B. Interleukin-23-Antikörpern, Interleukin-17-Antikörpern oder bestimmter Tumornekrosefaktor-α-Antikörpern, oder einem PDE4-Hemmer angezeigt sein.
** z. B. bei besonders schwerer Ausprägung (z. B. PASI ≥ 20) oder rascher Verschlechterung oder schwerer Beteiligung der Nägel oder des Genitalbereichs oder der Kopfhaut oder besonders hoher Beeinträchtigung der Lebensqualität (z. B. DLQI ≥ 15)
10. Welche Rolle spielt die Ernährung bei Plaque-Psoriasis?
Grundsätzlich gelten für Psoriasis-Patient:innen die gleichen Ernährungsempfehlungen wie für gesunde Personen. Allerdings weisen Studien auf einen Zusammenhang zwischen Körpergewicht und Krankheitsaktivität hin.21 Eine Studie zeigte beispielsweise, dass ein BMI-Wert > 25 das Risiko für die Entwicklung einer Psoriasis-Arthritis bei Psoriasis-Patient:innen erhöht.22 Daher sollten Erkrankte besonders auf eine ausgewogene Ernährung und ein gesundes Körpergewicht achten.
Die Deutsche Gesellschaft für Ernährung (DGE) gibt folgende Empfehlung für die Zusammensetzung einer gesunden Ernährung in Abhängigkeit vom individuellen Energieverbrauch: Kohlenhydrate sollten einen Anteil von über 50 % des täglichen Energiewerts liefern. Die tägliche Aufnahme von Proteinen sollte 0,8 g Protein pro kg Körpergewicht ausmachen, was einem Anteil von etwa 10 % des Energiewerts ausmacht. Ca. 30 % des Energiewerts sollte durch Fette gedeckt werden.23
11. Wie ist der Krankheitsverlauf bei Plaque-Psoriasis?
Die Psoriasis ist eine chronische, nicht heilbare Erkrankung mit schubförmigem Verlauf. Der natürliche Krankheitsverlauf der Psoriasis ist nicht vorhersehbar. Betroffene benötigen häufig lebenslang eine Behandlung.2
Therapieziele entsprechend S3-Leitlinie20
Ziel der Behandlung bei Schuppenflechte ist entsprechend der deutschen S3-Leitlinie die Erscheinungsfreiheit und damit die Abwesenheit von kutanen Symptomen.20 Als „minimales Therapieziel“ am Ende einer Induktionstherapie wird das Erreichen eines PASI 75-Ansprechens erachtet. Als anzustrebendes Therapieziel soll ein PASI 90-Ansprechen bzw. ein absoluter PASI < 2 oder ein DLQI ≤ 1 erreicht werden.20
Bei Vorliegen von Kriterien wie einer ausgeprägten Erkrankung von sichtbaren Arealen, ausgeprägten Erkrankung der Kopfhaut, Erkrankung des Genitalbereichs, Erkrankung der Handflächen und Fußsohlen, Onycholyse oder Onychodystrophie von mindestens zwei Fingernägeln, Jucken und damit einhergehendem Kratzen, oder dem Vorliegen therapieresistenter Plaques empfehlen die Autor:innen zudem, das Erreichen des individuell für diese Form der Beteiligung festgelegte Therapieziels (z.B. unter Verwendung entsprechender Scores wie dem NAPSI [Nail Psoriasis Severity Index]) zu prüfen und die Therapie bei Nichterreichen entsprechend anzupassen.20
Die Weltgesundheitsorganisation (WHO) hat die Psoriasis im Jahr 2014 als besonders versorgungsrelevante, nicht ansteckende sowie chronische Erkrankung eingestuft.2 Obwohl die Ergebnisse der deutschlandweiten Studie PsoHealth 3 zeigen, dass in der Versorgung von Psoriasis-Patient:innen in den vergangenen Jahren große Fortschritte erzielt wurden, werden zahlreiche Betroffene nach wie vor nicht angemessen behandelt.4
Aus rechtlichen Gründen dürfen wir Inhalte zu Medikamenten leider nur Angehörigen medizinischer Fachkreise zur Verfügung stellen. Falls Sie nicht bereits eingeloggt sind, können Sie sich nach Anklicken des folgenden Links als Ärzt:in oder Apotheker:in anmelden und gelangen dann auf die J&J Medical Cloud. Dort erhalten Sie weitere Informationen.
Quellen
- Lønnberg AS et al., Expert Rev Clin Immunol 2017;13:27-34.
- PsoNet, Globaler Bericht zur Schuppenflechte; Deutsche Übersetzung des Global report on psoriasis, World Health Organization, https://www.psoriasis-bund.de/fileadmin/images/download/WHO-Bericht.pdf, letzter Zugriff September 2025
- Global Psoriasis Atlas, https://www.globalpsoriasisatlas.org/en/explore, letzter Zugriff September 2025.
- Augustin M et al., Arch Dermatol Res 2016;308:389-400.
- Mrowietz U et al., Dtsch Arztebl Int 2009;106(1-2):11-19.
- Di Meglio P et al., Cold Spring Harb Perspect Med 2014;4:pii:a015354.
- Rapp SR et al., J Am Acad Dermatol 1999;41:401-407.
- Sommer R et al., J Dtsch Dermatol Ges 2018;16:703-710.
- Augustin M et al., Dermatology 2008;216(4):366-372.
- Harden JL et al., J Autoimmun 2015;64:66-73.
- Andressen C, Henseler T. Hautarzt 1982;33:214-217.
- Chan TC et al., Ther Adv Chronic Dis 2018,9:111-119.
- Mahil SK et al., Semin Immunopathol 2016;38:11-27.
- Girolomoni G et al., J Eur Acad Dermatol Venereol 2017;31(10):1616-1626.
- Mease PJ et al., J Am Acad Dermatol 2013;69(5):729-735.
- Sommer DM et al., Arch Dermatol Res 2006;298(7):321-328.
- Augustin M et al., Br J Dermatol 2010;162(3):633-636.
- McDonough E et al., J Rheumatol 2014;41(5):887-896.
- EMA Guideline on clinical Investigation of Medicinal Products indicated for the Treatment of Psoriasis, https://www.ema.europa.eu/en/documents/scientific-guideline/guideline-clinical-investigation-medicinal-products-indicated-treatment-psoriasis_en.pdf, letzter Zugriff August 2025.
- S3-Leitlinie: Therapie der Psoriasis vulgaris, Version 8.0, Stand Juli 2025, https://register.awmf.org/assets/guidelines/013-001l_S3_Therapie-Psoriasis-vulgaris_2025-08.pdf, letzter Zugriff August 2025.
- Eder L et al. Ann Rheum Dis 2015; 74(5): 813-817.
- Love TJ et al., Ann Rheum Dis 2012; 71: 1273-1277.
- Deutsche Gesellschaft für Ernährung. Richtwerte für die Energiezufuhr aus Kohlenhydraten und Fett; https://www.dge.de//fileadmin/dok/wissenschaft/positionen/DGE-Positionspapier-Richtwerte-Energiezufuhr-KH-und-Fett.pdf, letzter Zugriff August 2025.
- Schneider S et al. Akt Rheumatol 2022; 47: 324-332.
Unser Angebot erfüllt die afgis-Transparenzkriterien.
Die afgis-Zertifizierung steht für hochwertige Gesundheitsinformationen im Internet. Die Prüfung durch insgesamt zehn umfangreiche Kriterien bestätigt, dass die J&J Medical Cloud den medizinischen Fachkreis über gesundheitsrelevante Themen in seriöser, aktueller und qualitätsgesicherter Weise informiert.
EM-148885
